Пухлини глотки включають новоутворення різного походження і локалізації.
У структурі загальної онкозахворюваності пухлини глотки знаходяться на 9-му місці. Серед пухлин верхніх дихальних шляхів на злоякісні пухлини глотки припадає 10-16% випадків.
За даними медичної статистики, найвища захворюваність реєструється серед чоловіків молодого та середнього віку (від 20 до 45 років).
Факторами ризику для розвитку пухлин є куріння, регулярне вживання спиртних напоїв, вдихання дрібного пилу (вугільного, азбестового), погана гігієна порожнини рота, спадкова схильність, вік старше 60 років.
Пухлини глотки можуть мати злоякісний і доброякісний характер. У структурі пухлинних захворювань глотки домінують доброякісні утворення (вони зустрічаються у 10 разів частіше, ніж злоякісні).
Доброякісні пухлини глотки не несуть у собі такої серйозної небезпеки для життя і здоров'я пацієнта, як злоякісні. Проте навіть доброякісні пухлини обов'язково потрібно своєчасно лікувати.
По-перше, завжди є ризик переродження доброякісних утворень у злоякісні (наприклад, папілома глотки перероджується в рак у 7-20% випадків, що є досить високим показником). Процес переродження доброякісної пухлини в рак може бути швидким, а може тривати роками (від 1 року до 20 років з моменту виникнення пухлини).
По-друге, деякі пухлини мають лише відносно доброякісний перебіг і здатні до повільного проростання та інфільтрації сусідніх тканин.
Пухлини глотки можуть утворюватися з різних тканин. Від цього залежить клінічний перебіг захворювання та його прогноз. Найбільш поширеними доброякісними пухлинами глотки є ангіома, папілома та фіброма. Зустрічаються й інші види пухлин: невриноми, змішані пухлини.
Доброякісні пухлини глотки характеризуються наступними ознаками:
Діагностичний пошук пухлин глотки проводиться у наступному порядку: опитування хворого, збір анамнезу та обов'язковий огляд пацієнта лікарем-отоларингологом. З метою чіткішої візуалізації пухлини – проведення огляду верхніх дихальних шляхів пацієнта за допомогою ендоскопічних інструментів (у т.ч. фіброендоскопія). У ході ендоскопічного дослідження виконується біопсія. Наступним кроком є УЗД м'яких тканин шиї. За допомогою УЗД можна виключити збільшення регіонарних лімфатичних вузлів і перевірити стан здорових тканин, що межують з утворенням. З цією ж метою проводиться більш точний метод діагностики – МРТ.
Серед доброякісних пухлин у ділянці глотки найпоширенішими є папіломи (фіброепітеліальні пухлини) та ангіоми (пухлини судинного походження).
Папілома являє собою утворення, що виникає з фіброепітеліальної тканини. Папілома може бути одиничною, але найчастіше це множинний утвір, який розташовується у верхніх дихальних шляхах. Зовнішній вигляд пухлини нагадує ягоду шовковиці або цвітну капусту.
Збудником захворювання є вірус папіломи 6 і 11 типів, а також їх поєднання. Папілома має одну характерну особливість – вона росте нерівномірно, тому періоди швидкого росту можуть змінюватися періодами відносного затишшя. Папіломи поділяються на тверді та м'які. Це залежить від співвідношення сполучної тканини і епітелію в тілі пухлини. Найчастіше папілома росте на широкій основі, іноді має невелику ніжку.
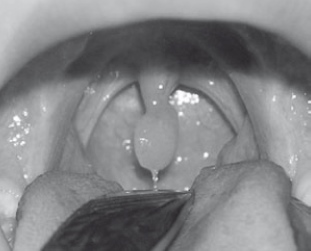
Основне лікування – хірургічне, під місцевою анестезією або наркозом. У післяопераційному періоді обов'язково призначається медикаментозна терапія. На даний час усе більшу популярність завойовує фотодинамічний метод лікування.
Судинні пухлини можуть формуватися у будь-яких тканинах і внутрішніх органах людини. Поширеність ангіом серед усіх доброякісних захворювань глотки становить 13%. Існує 2 види ангіом: гемангіоми та лімфангіоми.
Гемангіоми складаються із розширених кровоносних судин. Гемангіома не завжди має чіткі межі, може бути як інкапсульованою, так і дифузною. Ця пухлина небезпечна виникненням масивної кровотечі, яка може повторюватися і піддавати небезпеці життя хворого. У разі, якщо утворення росте дифузним шляхом (проникає в інші тканини), можливе порушення функцій і пошкодження навколишніх органів.
Гемангіома має червоний або червонувато-синюшний колір, росте повільно, зазвичай не досягаючи великих розмірів, частіше представлена одиничним утворенням. Клінічні симптоми гемангіоми залежать від розташування і розмірів утворення.
Лікування гемангіом – хірургічне (завжди варто пам'ятати про ризик інтраопераційної кровотечі). Під час реабілітаційного періоду необхідний ретельний медичний нагляд за хворим.
Лімфангіоми виникають із розширених лімфатичних судин. Ці доброякісні пухлини мають блідо-жовте забарвлення.
Лімфангіоми становлять меншу небезпеку, аніж гемангіоми, оскільки при їх пошкодженні ризик масивної кровотечі набагато нижчий. Незважаючи на це, лімфангіома спричиняє помітний дискомфорт хворому і повинна бути своєчасно видалена. Лімфангіоми поділяються на прості, кавернозні та кістозні.
Найчастіше діагностується кавернозна форма лімфангіоми. Структурою кавернозної лімфангіоми є порожнини, наповнені лімфою і вистелені зсередини ендотелієм. Перегородки між порожнинами сформовані із сполучної тканини, яка містить у cобі м'язові волокна, дрібні лімфатичні судини та еластичний каркас. Кавернозна лімфангіома має губчасту структуру. При пункції кавернозної лімфангіоми отримують лімфу.
Кістозна лімфангіома складається з одиничної або множинних кіст, які можуть бути розмежовані або з'єднуватися між собою. Розмір лімфангіоми може варіюватися від головки шпильки до великої горошини, більшого розміру вони практично ніколи не досягають.
Ангіофіброма може розташовуватися у верхній частині глотки – носоглотці.
Ангіофіброма, розташована у верхній частині глотки, має назву ювенільної.
Епідеміологія. Найчастіше ангіофіброма виникає у хлопчиків у віці від 10 до 18 років, з цієї причини її називають ювенільною (юнацькою). При досягненні підлітками віку 20-22 роки ангіофіброма може почати регресувати, зазнаючи зворотнього розвитку. Тіло фіброми складається з волокон сполучної тканини і безлічі кровоносних судин.
Ця пухлина доброякісного походження, але має злоякісний агресивний характер, який пояснюється швидким її ростом та деструкцією навколишніх тканин у результаті тиску на них.
Клінічний перебіг. У пацієнтів з юнацькою ангіофібромою є великий ризик вираженої кровотечі, який може створювати загрозу життю і здоров'ю хворого, також характерним є часте рецидивування пухлини після її видалення.
При рості пухлина має схильність проростати у сусідні органи, а саме решітчастий лабіринт, клиновидну пазуху, порожнину носа, орбіту, верхньощелепну пазуху та порожнину черепа, крило-піднебінну ямку.
У міру зростання ангіофіброми виникає асиметрія обличчя, деформація м'яких і кісткових тканин, що оточують пухлину, порушення кровопостачання головного мозку, здавлення нервових закінчень, зміщення очного яблука.
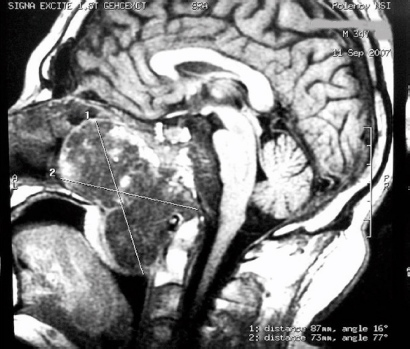
На ранніх стадіях розвитку пухлинного процесу хворий відчуває легку закладеність носа, першіння у горлі й списує свій стан на застудні явища. У міру розвитку патологічного процесу дихання через одну половину носа є повністю неможливим, а через іншу – утрудненим. Пізніше приєднуються: порушення нюху, гугнявість голосу, формується так зване «аденоїдне обличчя». Частими стають носові кровотечі.
Ангіофіброма у ділянці носоглотки може поєднуватися із гнійним середнім отитом або гнійним гайморитом, що може ускладнити процес діагностики. Зовні пухлина нагадує щільне округле утворення яскраво-червоного кольору. Поверхня ангіофіброми може бути гладкою або горбистою.
Для встановлення діагнозу проводять наступні обстеження: передню та задню риноскопію, рентгенологічне дослідження, ангіографічне дослідження, МРТ, КТ.
Диференційний діагноз варто проводити з наступними станами: гіпертрофія носоглоткового мигдалика, рак носоглотки.
Злоякісні пухлини глотки зустрічаються значно рідше. Вони можуть розвиватися з усіх тканин, які формують цей орган.
З поверхневого епітеліального шару розвивається рак (злоякісні епітеліоми), з мезенхімального шару, що підтримує епітеліальний і лімфоїдний шари, розвиваються саркоми сполучнотканинного та лімфоїдного походження. Поряд з цими видами злоякісних пухлин, у глотці може виникати меланосаркома і тератоми.
Злоякісні пухлини носоглотки у переважній більшості випадків (80-95%) виникають у осіб чоловічої статі, причому саркоми – у більш молодому віці, епітеліоми – у більш літньому віці. За деякими даними, саркоми виникають частіше у жінок. За зарубіжними статистичними даними, особи так званої жовтої раси хворіють частіше, ніж представники інших народів.
Клінічна еволюція злоякісності пухлин носоглотки поділяється на чотири періоди – період дебюту, період явних клінічних ознак, період екстерриторизації та термінальний період.
Період дебюту може проявлятися кількома клінічними симптомами. Найчастіше, що особливо властиво лімфоепітеліомам, спостерігаються явища аденопатії, які характеризуються наявністю внутрішньояремних лімфатичних вузлів, які набувають дерев'янистої щільності та є спаяними із судинно-нервовим пучком. Одночасно виникають ознаки обтурації слухової труби, які характеризуються зниженням слуху на одне або на обидва вуха, аутофонія, шум у вусі, що обумовлено поширенням пухлини у носоглотковий отвір слухової труби. Поширення пухлини в напрямку хоан викликає утруднення носового дихання, спочатку одностороннє, потім двостороннє. У цьому періоді починаються невропатичні болі, які найчастіше характеризуються спочатку інтермітуючою, а згодом – персистуючою оталгією. Найчастіше ознаки періоду дебюту проходять під знаком різних банальних захворювань (застудних, запальних, алергічних та ін.) і звертають на себе увагу, як ознаки онкологічного захворювання лише тоді, коли хворий починає скаржитися на відчуття стороннього тіла у ділянці носоглотки. Саме в цьому випадку пухлина стає доступною візуальному розпізнаванню, а також рентгенодіагностиці. На самих ранніх стадіях пухлину можна розпізнати тільки за допомогою МРТ.
Період явних клінічних ознак характеризується тим, що усі перераховані вище ознаки періоду дебюту стають більш вираженими й пухлина досить легко виявляється як при задній, так і при передній риноскопії, залежно від напрямку її росту. Пухлина, залежно від морфологічної будови, має вигляд або кровоточивих папіломатозних розростань із звиразкованою поверхнею (рак), або щільне дифузне утворення на широкій основі (саркома). Біль у ділянці вуха, в носоглотці, у глибинних відділах основи черепа, який згодом виникає, набуває характеру пароксизмів, практично не піддаються дії протибольових засобів. На шиї пальпуються пакети щільних лімфатичних вузлів, спаяних із підлеглими тканинами при рухомій шкірі над ними.
У цьому періоді рентгенодіагностика набуває особливого значення, оскільки за її результатами можна оцінювати поширеність пухлини і визначати тактику лікування та прогноз. Так, на бічних знімках можливе виявлення пухлини, яка проростає у клиноподібну пазуху і турецьке сідло, в аксіальних проекціях по Хіршу візуалізуються деталі основи черепа і зміни, зумовлені поширенням пухлини, щодо базальних отворів черепа (заднього рваного, овального і круглого).
Період екстериторизації пухлини характеризується поширенням пухлини за межі анатомічного утвору, в якому вона виникла. Її ріст, в основному, відбувається по «лінії найменшого опору», тобто вона проростає в оточуючі її порожнини, потім – у м'які тканини і, нарешті, руйнує кісткову тканину. При поширенні в краніальному напрямку пухлина, проникаючи в клиноподібну пазуху і клітини гратчастої кістки, може зруйнувати дно турецького сідла і гратчасту пластинку й проникнути в середню і передню черепну ямку, в яких її ріст не зустрічає ніяких перешкод. Швидко виникають явища підвищення внутрішньочерепного тиску (головний біль, блювота, брадикардія і т.п.), ознаки ретробульбарних ушкоджень (випадіння полів зору, сліпота), вогнищеві симптоми, зумовлені ураженням черепних нервів, а також психічні розлади. При інвазії в латеральному напрямку при проникненні у канал слухової труби, рваний передній отвір пухлина досягає середньої черепної ямки з тими ж наслідками. При даному напрямку росту пухлини вона може вростати у скроневу ямку, викликаючи деформацію відповідних анатомічних областей голови. Крім цих змін, виникають тризм, невралгічні болі області розгалуження першої гілки трійчастого нерва і стійка оталгія. При поширенні пухлини в фронтальному напрямку вона, проникаючи через хоани, вражає передню групу навколоносових пазух і орбіту. Значно рідше пухлина поширюється у каудальному напрямку, тобто в напрямку ротової частини глотки, може уражати м'яке небо, а проникаючи через латеральну стінку глотки у верхніх її відділах, може пролабувати через задній рваний отвір у задню черепну ямку й уражати каудальну групу черепних нервів – IX, X, XI і XII. Крім цих нервів, інвазія пухлини в порожнину черепа може уражати й інші черепні нерви, наприклад, I, II, III, IV, V, VI, VII, що обумовлює так звану неврологічну форму злоякісної пухлини носоглотки.
Термінальний період за тривалістю залежить від локалізації й ступеня злоякісності пухлини.
Він не такий тривалий при малодиференційованих саркомах і тератомах та їхній інвазії у порожнину черепа, метастазах в легені й печінку. Таким же швидкоплинним розвитком термінального стану відрізняються епітеліоми, що поширюються у напрямку ротоглотки.
Повільніше еволюціонують пухлини тубарного напрямку, які протягом багатьох місяців можуть характеризуватися тільки закладеністю вуха і шумом у ньому. Особи в молодому віці за наявності у них такої пухлини можуть загинути протягом кількох місяців. Метастази виникають рідко, зазвичай у легенях, печінці, хребті. Хворі в термінальній стадії різко анемізовані, ослаблені, кахектичні й гинуть зазвичай від внутрішньочерепних ускладнень, вторинних інфекцій або профузних аррозивних кровотеч при ураженні великих церебральних, шийних, легеневих або абдомінальних кровоносних судин.
Лікування злоякісних пухлин носоглотки – завдання надзвичайно складне і невдячне, вичерпне або часткове вирішення якого може бути досягнуте лише на самому початку захворювання. Спроби хірургічного лікування, що проводилися у минулому столітті, в більшості випадків позитивного результату не давали. Неможливість радикального видалення пухлини, зважаючи на раннє її проростання у кісткову тканину, гратчастий лабіринт і клиноподібну пазуху, сусідство життєво важливих анатомічних утворень, неминучі рецидиви, фактичне «шматування» пухлини, призводить до масивного метастазування. Усе це змусило провідних ринохірургів відмовитися від хірургічного лікування і обмежитися неоперативними методами лікування (кюрі- та глибока променева терапія, кобальтотерапія, хіміотерапія), ефективність яких при своєчасній діагностиці та комплексному лікуванні досить прийнятна.
Ці пухлини виникають у просторі, обмеженому зверху проекцією твердого піднебіння на задню стінку глотки, знизу – рівнем кореня язика. У цьому просторі можуть виникати злоякісні пухлини із будь-якої тканини й у будь-якому місці, однак частіше локалізуються у ділянці піднебінних мигдаликів, м'якого піднебіння і рідше – задньої стінки глотки.
Епідеміологія. Злоякісні пухлини піднебінного мигдалика – це, у переважній більшості, пухлини, що вражають тільки один мигдалик, і виникають у осіб 40-60 років, проте описані випадки виникнення цих пухлин у дітей молодше 10 років. Чоловіки хворіють частіше за жінок (4:1). Факторами є тютюнопаління, алкоголізм, атмосферні, професійні шкідливості, сифілітична інфекція.
Патологічна анатомія. Злоякісні пухлини піднебінних мигдаликів поділяються на епітеліальні, сполучнотканинні та лімфоретикулярні.
Епітеліоми мигдаликів відносно часто зустрічаються у всіх стадіях – від незначної поверхневої виразки без регіонарної аденопатії до великих і глибоких виразок із масивною шийною аденопатією. Початок захворювання проходить непомітно, і рак мигдалика довго залишається непоміченим.
Перші клінічні прояви виникають, коли пухлина виходить за межі мигдаликового ложе і метастазує у регіонарні лімфатичні вузли. Саме поява щільного пухлиноподібного утворення у ділянці кута нижньої щелепи привертає увагу хворого, і тоді він «згадує» ще й про те, що його турбує легкий біль у горлі, що посилюється при ковтанні й віддає у вухо на тому ж боці. І тільки після цього хворий звертається до лікаря.
При більш розвиненій стадії, коли мигдалик досягає значного розміру, дисонує з розміром протилежного мигдалика, оталгія стає постійною. Розвиток пухлини в глибині крипти призводить до значного збільшення розміру мигдалика, при цьому м'яке піднебіння зміщується в протилежну сторону, інші крипти зяють, а сам мигдалик напружений, відрізняється дерев'янистою щільністю і болючий при пальпації. Регіонарні лімфатичні вузли також збільшені, щільні та спаяні з підлеглою тканиною. Загальний стан хворого на цьому етапі хвороби залишається практично хорошим, що також має насторожити лікаря, оскільки при хронічному казеозному тонзиліті хворі зазвичай скаржаться на слабкість, головний біль, підвищену стомлюваність.
Термінальний період у нелікованих випадках зазвичай настає після 6-8 міс. від першого прояву хвороби. Хворий блідий, різко ослаблений, оталгія проявляється нестерпними вушними болями. Такі ж болі виникають при ковтанні, що змушує хворого відмовлятися від їжі. Зазвичай на цій стадії пухлина вражає корінь язика, вхід у гортань, шийні лімфатичні вузли. Останні досягають значних розмірів, перешкоджають рухам голови, здавлюють судинно-нервовий пучок, що викликає застійні явища у головному мозку. Здавлення збільшеними лімфатичними вузлами останніх черепних нервів призводить до паралічу м'язів. Уражені лімфатичні вузли, розпадаючись, призводять до летальних аррозивних кровотеч із великих шийних судин.
Лімфосаркома мигдалика у стадії дебюту проявляється збільшенням розмірів. До тих пір, поки пухлина не досягла певного розміру, вона не завдає хворому ніяких розладів. Потім з'являються розлади дихання і ковтання, а пізніше – порушення голосоутворення. Лише після появи на шиї пакетів збільшених лімфатичних вузлів хворий звертається до лікаря. При фарингоскопії виявляється асиметрія зіва, зумовлена помітним збільшенням одного з мигдаликів, нерідко в співвідношенні 3:1. Поверхня ураженого мигдалика гладка, іноді долькова, рожевого або червоного кольору, м'яко-еластичної консистенції, на відміну від епітеліоми, яка надає мигдалику дерев'янистої щільності.
Особливістю саркоми піднебінного мигдалика є те, що тривало, на відміну від раку мигдалика, ковтальні рухи залишаються безболісними, що нерідко збиває з пантелику лікаря, оскільки і гумма піднебінного мигдалика також протікає безболісно. Майже одночасно із збільшенням мигдалика розвивається регіонарна лімфаденопатія. Ланцюжок лімфатичних вузлів простягається від підщелепної ділянки, вздовж переднього краю грудино-ключично-соскоподібного м'яза до ключиці. Лімфатичні вузли м'яко-еластичної консистенції, безболісні.
Повільний початок лімфосаркоми триває до тих пір, поки не виникає значного ураження лімфатичних вузлів, далі все йде дуже стрімко. Піднебінний мигдалик досягає значних розмірів і обтурує зів; дихання, ковтання і голосоутворення різко змінені. Одночасно виникають порушення функції слухової труби. Дуже швидко пухлина покривається виразками і вдруге запалюється. Підвищується температура тіла, загальний стан хворого прогресивно погіршується. Генералізується аденопатія. Різко посилюється оталгія. Медіастинальні лімфатичні вузли своїм тиском на навколишні органи викликають різке погіршення стану хворого. У стані наростаючої кахексії, загальної інтоксикації і при вторинних ускладненнях хворий гине протягом першого року хвороби.
Диференціальну діагностику лімфосаркоми піднебінного мигдалика проводять із банальною гіпертрофією, туберкульозом, сифілісом.
В основному, це епітеліальні раки, які швидко вкриваються виразками і рано дають метастази, часто двосторонні, в яремно-сонні лімфатичні вузли. Сполучнотканинні пухлини представлені ретикулосаркомами і лімфосаркомами.
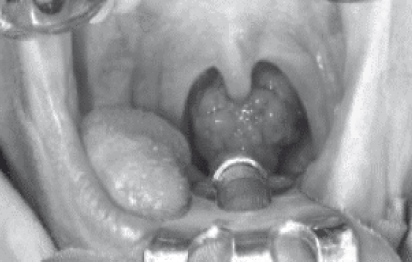
Суб'єктивно хворий довго відчуває наявність стороннього тіла в глотці, потім приєднуються спонтанні болі, які іррадіюють в одне або обидва вуха.
При фарингоскопії на задній стінці глотки визначається більш-менш поширена виразка червонувато-сірого кольору, вкрита грануляційною тканиною, болюча при доторканні. Пухлина може виникнути і на бічній стінці глотки, при цьому виникає одностороння лімфаденопатія. При відсутності лікування виразка поширюється в усі сторони.
Лікування. Рентгенотерапія призводить до тимчасового покращення, проте в подальшому виникають рецидиви у сусідніх тканинах і органах (корінь язика, грушоподібний синус та ін.), у рідкісних випадках виникають метастази у віддалених органах (легені, печінка, кістки).
Лімфосаркоми і ретикулосаркоми виникають рідко і зустрічаються переважно в осіб молодого віку. Ці пухлини в глотці звиразковуються значно раніше, ніж в інших частинах верхніх дихальних шляхів і рано метастазують в регіонарні лімфатичні вузли. Вони мають значну радіочутливість, і на ранніх стадіях можуть бути повністю знищені за допомогою методів променевої терапії.
Ці пухлини за походженням можуть бути тісно пов'язані з пухлинами ротоглотки, гортані й початковим відділом стравоходу. Нерідко при ендоскопічному дослідженні не вдається визначити вихідну точку росту пухлини, оскільки вона одночасно може виходити з місця переходу нижнього відділу глотки у присінок гортані або до входу у стравохід.
Випадки ранньої діагностики злоякісної пухлини у цій ділянці – явище рідкісне, оскільки незначні симптоми у вигляді першіння, покликів до покашлювання нерідко списуються на «синдром» курця або які-небудь професійні шкідливості. Тільки після того, як збільшена пухлина починає викликати порушення голосоутворення або збільшуються шийні лімфатичні вузли, хворий звертається до лікаря, проте, за даними St. Girbea і співавт. (1964), до цього часу у 75% пацієнтів, які звернулися до лікаря, пухлина неоперабельна.
Найчастіше злоякісні пухлини гортаноглотки виникають у чоловіків після 40 років, однак, за закордонними статистичними даними, у країнах північної Європи частіше хворіють жінки (до 60%). Сприятливими факторами є тютюнопаління, алкоголізм, шкідливі професійні аерозолі, сифіліс.
Клінічний перебіг поділяється на кілька періодів, які плавно переходять один в наступний. Характеристика цих періодів має велике значення для діагностики та прогнозу захворювання.
Початковий період характеризується незначними відчуттями подразнення в нижньому відділі глотки, сухим кашлем і підвищеним слиновиділенням. Можуть спостерігатися труднощі при ковтанні та спазми глотки. Ці початкові суб'єктивні симптоми необхідно активно виявляти при зборі анамнезу, оскільки сам хворий може не надавати їм особливого значення, акцентуючи увагу лише на кашлі як явищі, на яке страждають практично всі, без винятку, курці тютюну та хворі на алкоголізм. У цьому періоді при гіпофарингоскопії найчастіше ніяких підозрілих утворень не виявляється. У деяких випадках можна бачити скупчення слини на глотково-надгортанній складці з одного боку, або на цьому ж боці скупчення слини в грушоподібному синусі. Якщо пухлина виходить із входу в стравохід, то при прямій ларингоскопії можна спостерігати його спазм, який швидко проходить при змащуванні цієї ділянки розчином анестетика.
Період явних клінічних проявів характеризується вираженими суб'єктивними симптомами: різкий біль при ковтанні, спонтанний біль у нічний час, бурхлива салівація, наростаючі порушення ковтання і голосоутворення, нерідко – раптова афонія, гнилісний запах з рота (розпад і вторинне інфікування пухлини), загальна слабкість, анемія, схуднення через відмову від прийому їжі. Порушення дихання, що виникають через інфільтрацію пухлиною стінок гортані та їх стиснення, призводять до проведення трахеотомії.
Основними методами діагностики пухлин гортаноглотки є ендоскопія, біопсія та рентгенографія.
Диференціювати злоякісні пухлини гортаноглотки від вторинних уражень гортанної частини глотки слід пухлиною гортані, для якої характерні свої ознаки.
Лікування злоякісних пухлин гортаноглотки, як правило, комбіноване – хірургічне та променеве.
Синдромно орієнтована оториноларингологія у загальній лікарській практиці. Діагностика та раціональна фармакотерапія Д.м.н., професор Попович В.І.
Конференція MEDONNA
Хронічні запальні захворювання ЛОР органів і біоплівки. Взаємозв'язок і можливості впливу
Лідерська програма для лікарів MEDFUTURE
Коментують: - к.м.н., головний лікар Національного інституту раку, Член групи експертів МОЗ України за напрямком Онкологія - голова експертної групи МОЗ України за напрямом "Отоларингологія. Дитяча отоларингологія. Сурдологія", доктор медичних наук, професор Попович Василь Іванович.
Інформація, опублікована на даному сайті, орієнтована на загальне ознайомлення та жодним чином не може бути використана в якості медичних, практичних або комерційних рекомендацій. У зв’язку з цим, Сайт «Школи доказової медицини» не несе жодної відповідальності за негативні наслідки, отримані через використання матеріалів, викладених на даному сайті. Документація з фармацевтичних продуктів не є рекламою та не призначена для того, щоб використовувати її замість консультації з кваліфікованими фахівцями в галузі медицини та інших галузях. Документація з фармацевтичних продуктів надається за вашою згодою відповідно до вимог ч.ч. 1, 2 ст. 15 Закону України «Про захист прав споживачів» від 12.05.1991 р. № 1023-XII. Якщо вам потрібна консультація з конкретного питання, пов’язаного зі здоров’ям, необхідно звернутися до фахівців- професіоналів.
Продовжуючи своє перебування на сайті, ви підтверджуєте свою згоду на дистанційне отримання інформації про лікарські та косметичні засоби (включаючи інформацію про рецептурні лікарські засоби) на підставі вимог ч.ч. 1, 2 ст. 15 Закону України «Про захист прав споживачів» від 12.05.1991 р. № 1023-XII.
Уся інформація, яка міститься на даному сайті, подана з освітньою метою виключно для медичних та фармацевтичних працівників і не замінює консультації лікаря.
